新生儿败血症,大家都了解新生婴儿败血病,都了解这对小宝宝是一种非常大的摧残,因此要提高警惕,下面分享新生儿败血症。
新生儿败血症1
可分为早发型和晚发型。
早发型多在出生后7天内起病,感染多发生于出生前或出生时,病原菌以大肠杆菌等G-杆菌为主,多系统受累、病情凶险、病死率高。晚发型在出生7天后起病,感染发生在出生时或出生后,病原体以葡萄球菌、肺炎克雷伯菌常见,常有脐炎、肺炎等局部感染病灶,病死率较早发型相对低。
出现以下表现时应高度怀疑败血症发生:
1.黄疸
有时可为败血症惟一表现。表现为生理性黄疸消退延迟、黄疸迅速加深、或黄疸退而复现,无法用其他原因解释。
2.肝脾大
出现较晚,一般为轻至中度大。
3.出血倾向
皮肤黏膜淤点、淤斑、紫癜、针眼处流血不止、呕血、便血、肺出血、严重时发生DIC。
4.休克
面色苍灰,皮肤花纹,血压下降,尿少或无尿。
5.其他
呼吸窘迫、呼吸暂停、呕吐、腹胀、中毒性肠麻痹。
6.可合并脑膜炎、坏死性小肠结肠炎、化脓性关节炎和骨髓炎等。
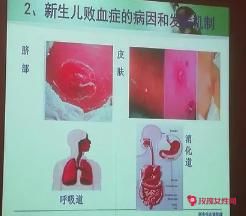
检查
1.外周血常规
白细胞总数升高或降低,中性粒细胞中杆状核细胞比例增加,血小板计数增加。
2.细菌培养
(1)血培养;
(2)脑脊液培养;
(3)尿培养;
(4)其他分泌物培养。
因新生儿抵抗力低下以及培养技术等原因,培养阴性结果也不能除外败血症。
3.C反应蛋白测定
细菌感染后,C反应蛋白6~8小时即上升,当感染被控制后短期内即可下降,因此还有助于疗效观察和预后判断。
新生儿败血症2
败血症病原学
各种细菌均可作为败血症的病原菌,由于抗菌药物、免疫抑制药物的广泛使用,致病菌种也有所改变,20世纪50年代前,以溶血性链球菌、肺炎球菌为多见,目前导致败血症的主要致病菌是金黄色葡萄球菌和大肠杆菌,其次是绿脓杆菌、肺炎杆菌、表皮葡萄球菌,厌氧菌及真菌性败血症也在增加。细菌的致病力与其产生的毒素和酶有关,如金黄色葡萄球菌具有血浆凝固酶、α-溶血素、杀白细胞素,常引起严重的败血症或脓毒血症;大肠杆菌等革兰氏阴性杆菌的内毒素能损伤血管及心脏等,从而易引起弥漫性血管内凝血、微循环障碍、感染性休克等;肺炎链球菌等具有荚膜,可拮抗人体吞噬细胞的吞噬作用。
败血症常见的病原菌有以下四类:
革兰氏阳性球菌以金黄色葡萄球菌最为常见,在医院内感染者表皮葡萄球菌也不少见,其他还有肺炎球菌及溶血性链球菌,后者常引起新生儿败血症。另外D组链球菌(肠球菌)以易并发心内膜炎而引起关注。
革兰氏阴性杆菌以大肠杆菌最为常见,其次为肺炎杆菌、肠杆菌(产气杆菌、凝团杆菌等)、绿脓杆菌、变形杆菌、枸橼酸杆菌及沙雷菌等。
厌氧菌主要为脆弱杆菌、消化球菌与消化链球菌、产气荚膜杆菌等。目前报道厌氧菌败血症占败血症总数的10%左右,但由于厌氧菌培养技术较为复杂,故实际发生率可能更高。
真菌主要为白色念珠菌,其次为曲菌与毛霉菌。
多数菌败血症是指两种或两种以上细菌同时或先后感染,多见于严重烧伤或免疫功能严重低下者。

败血症症状
原发炎症:
各种病原菌所引起的原发炎症与其在人体的.分布部位有关。原发炎症的特点是局部的红肿、发热、疼痛和功能障碍。
毒血症症状:
起病多急骤。常有寒战、高热、发热多为弛张热及或间歇热,亦可呈稽留热、不规则热及双峰热,后者多系革兰阴性杆菌败血症所致。发热同时伴有不同程度的毒血症症状,如头痛、恶心、呕吐、腹胀、腹痛、周身不适、肌肉痛及关节痛等。
皮疹:
见于部分患者,以瘀点最为多见,多分布于躯干、四肢、眼结膜、口腔粘膜等处,为数不多。
关节症状:
可出现大关节红、肿、热、痛和活动受限,甚至并发关节腔积液、积脓,多见于革兰阳性球菌、脑膜炎球菌、产碱杆菌等败血症的病程中。
感染性休克:
约见于1/5~1/3败血症患者,表现为烦燥不安,脉搏细速,四肢厥冷,皮肤花斑,尿量减少及血压下降等,且可发生DIC,系严重毒血症所致。
肝脾肿大:
一般仅轻度肿大。
新生儿败血症3
检查与诊断
血象:白细胞总数大多显著增高,达10~30×109/L,中性粒细胞百分比增高,多在80%以上,可出现明显的核左移及细胞内中毒颗粒。少数革兰阴性败血症及机体免疫功能减退者白细胞总数可正常或稍减低。
病原学检查
细菌培养:血培养是诊断新生儿败血症的金标准,需同时作需氧、厌氧,真菌,必要时作L型菌培养。血培养与其他处体液培养获相同细菌更有意义。
细菌涂片:脓液、脑脊液、胸腹水、瘀点等直接涂片检查,也可检出病原菌,对败血症的快速诊断有一定的参考价值。
详细询问病史和作详尽体检极为重要。凡有急性高热、白细胞及中性粒细胞明显增加,而无局限于某一系统感染的倾向时,或有局部病灶、导管及器械操作史等均应考虑有败血症的可能;血液或骨髓培养阳性为确诊的.依据。应与伤寒、粟粒型结核、结缔组织病及淋巴瘤等疾病鉴别。
治疗
一般和对症治疗:卧床休息,加强营养,补充适量维生素。维持水、电解质及酸碱平衡。必要时给予输血、血浆、白蛋白和丙种球蛋白。高热时可给予物理降温,烦躁者给予镇静剂等。正确处理局部病灶及各阶段的突出矛盾(如感染性休克、弥漫性血管内凝血、心肾功能不全)亦很重要。
病原治疗。及时选用适当的抗菌药物是治疗的关键。
抗生素是首要药物,应及早采用,未得培养结果之前,常需兼顾G+球菌及G杆菌,选用氨基糖甙类抗生素(卡那霉素或庆大霉素)与青霉素类或头孢菌素类联合治疗。再针对培养出的致病菌及其对药物的敏感度,更换最合适的抗生素。革兰氏阳性球菌感染者可选用青霉素、红霉素、头孢菌素等;革兰氏阴性杆菌感染则选用庆大霉素、丁胺卡那霉素、头孢菌素及半合成广谱青霉素;厌氧菌感染则首选甲硝唑,也可选用青霉素、氯霉素、氯洁霉素等;败血症确为真菌所致则应选用二性霉素。应注意早期、足量并以杀菌剂为主;一般两种抗菌药物联合应用,多自静脉给药;首次剂量宜偏大,注意药物的半衰期,分次给药;疗程不宜过短,一般三周以上,或热退后7~10天方可酌情停药。
局部病灶的处理:化脓性病灶不论原发性或迁徙性,均应在使用适当、足量抗生素的基础上及时行穿刺或切开引流。化脓性胸膜炎、关节脓肿等可在穿刺引流后局部注入抗菌药物。胆道及泌尿道感染有梗阻时应考虑手术治疗。
预防
经常保持皮肤和粘膜的清洁和完整,避免创伤,切忌挤压或用针挑刺疮疖,应积极治疗、控制慢性病,合理使用免疫抑制剂和抗生素类药物,烧伤病房应严格消毒等措施,均可预防败血症的发生。